圖、文/今健康
青光眼是全球致盲的第二大主因,是僅次白內障的視力殺手。近年因為高度近視人口比例增加等因素,青光眼在年輕族群的發生率正逐漸上升,台灣約3成是49歲以下的年輕型患者。

(示意圖/photoAC)
且因初期症狀不明顯,往往驚覺視力模糊或視野缺損時才就醫,此時可能已嚴重影響視力並導致失明危機。建議35歲以上民眾,應每年定期檢查,透過完整的青光眼篩檢,早期發現積極治療,預防它悄悄偷走視力!
青光眼成年輕族群一大威脅 這些人當心視力悄悄流逝
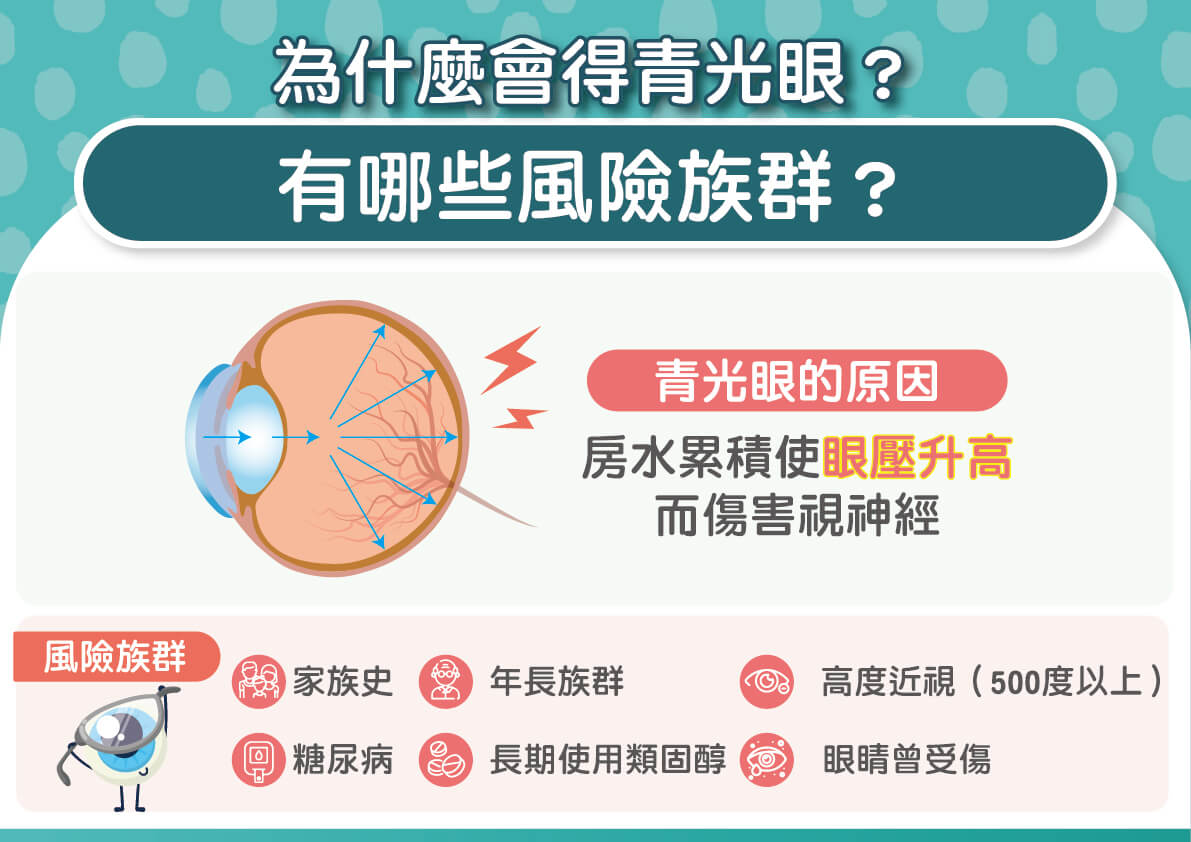
三軍總醫院眼科部一般眼科呂大文主任解釋,青光眼是一種不可逆的視神經損傷疾病,嚴重可能導致失明。正常人的眼壓大概介於12到20毫米汞柱之間,大概相當血壓的六分之一,當眼壓超過視神經可承受極限,或供應視神經養分的血液循環不良,將導致視神經受損產生視野喪失。但並非眼壓高才會導致青光眼,正常眼壓也不能掉以輕心,現在有許多患者屬於正常型眼壓青光眼,尤其亞洲有8成5患者屬於此類,因此不能單靠高眼壓做為判斷,需透過完整的篩檢才能及早發現。
近年因為高度近視人口增加,讓青光眼有年輕化趨勢!呂大文主任表示,據資料顯示,台灣有約3成是49歲以下的年輕型患者,除了可能和遺傳有關,高度近視(500度以上)盛行也是重要關鍵。其他風險族群包括:長期使用類固醇、本身具有慢性疾病(糖尿病、高血壓等)。此外,有一個特殊族群是55歲以上女性、身高少於160公分,同時遠視介於100至300度間,也容易引發急性青光眼。由此可知,青光眼不是老年才會發生,而是需要全民共同提高警覺的眼疾!
青光眼有哪些分類?隅角閉鎖型最危險?
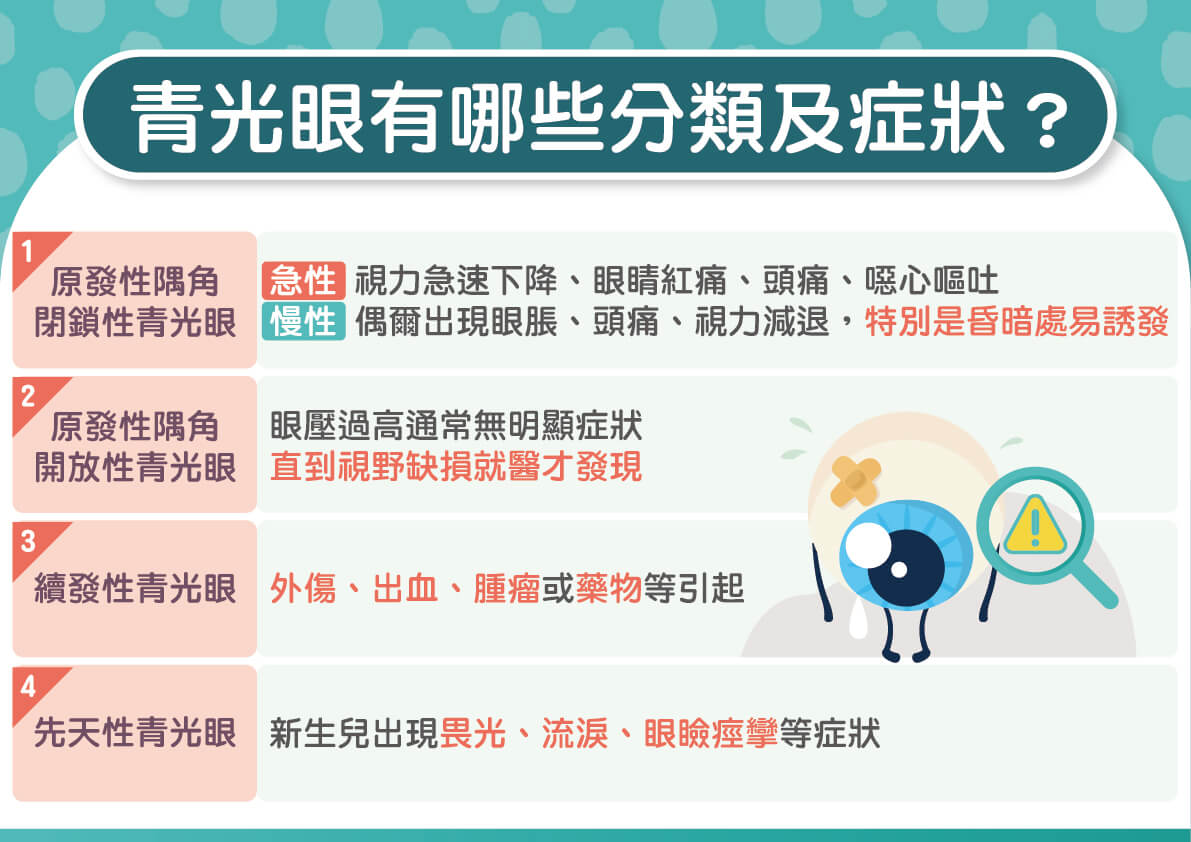
青光眼診斷可分為原發性與次發性:
- 原發性隅角閉鎖性青光眼:角膜與虹膜間的夾角(隅角)小於20度
- 原發性隅角開放性青光眼:角膜與虹膜間的夾角(隅角)大於45度
- 次發性青光眼:因外傷、出血或腫瘤等引起
- 先天性青光眼
值得注意的是,閉鎖型青光眼容易急性發作,一生有約3成可能雙眼失明;而隅角開放型青光眼患者,終其一生則是1成的機率造成失明。
青光眼難逃失明危機?定期追蹤+積極治療成關鍵
呂大文主任分享,大部分的青光眼患者通常是在體檢時意外發現;因為早期沒有明顯症狀,像是知名藝人劉至翰,起初以為自己只是近視加深,日常看東西會有重影、無法聚焦等問題,但其實是青光眼所造成的視野受損。
青光眼患者如果已經出現視神經病變且視力開始模糊,就屬中晚期可能有較大的失明風險,雖然青光眼是不可逆的疾病,但透過及早發現和及早治療,可將病情維持不惡化,遠離失明危機。目前青光眼有多元的治療方式,包含藥物、雷射、微創手術和傳統手術等。但如果等到視野嚴重缺損,無法挽回時才治療,就只能透過傳統侵入性手術才能控制眼壓,治療選擇大大受限。

日常這樣做防眼壓飆升 有「青」呣免驚
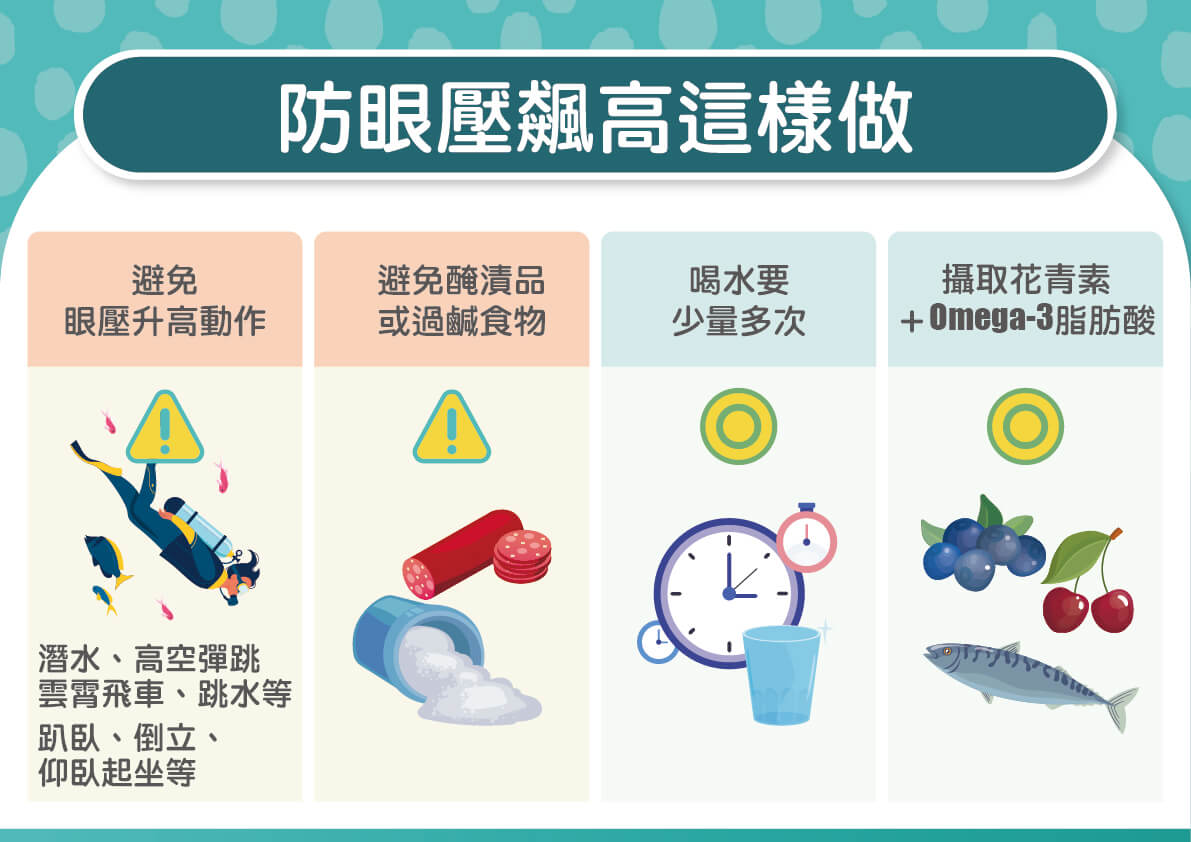
最後,呂大文主任也提醒,青光眼患者應避免熬夜,盡量維持良好睡眠品質,也需避免倒立姿勢,因為眼壓和姿勢有相當的關聯,低頭或倒立皆會使眼壓升高,並把握吃清淡、早睡、睡好的原則,喝水建議少量多次,才能讓青光眼視力小偷離你愈來愈遠,有「青」也呣免驚!
- 文章授權轉載自《今健康》三成青光眼患者不到五十歲!青光眼失明危機 七大族群要留意
更多【今健康】報導